

时间:2023-01-13 15:36:48
一、奥密克戎导致重症病例激增JAMA的一篇报道报告了美国马萨诸塞州在Delta和Omicron流行期间的超额死亡情况:虽然Omicron病死率下降,但是感染人数大幅上升带来的人群死亡率增加不能忽视。本···
一、奥密克戎导致重症病例激增
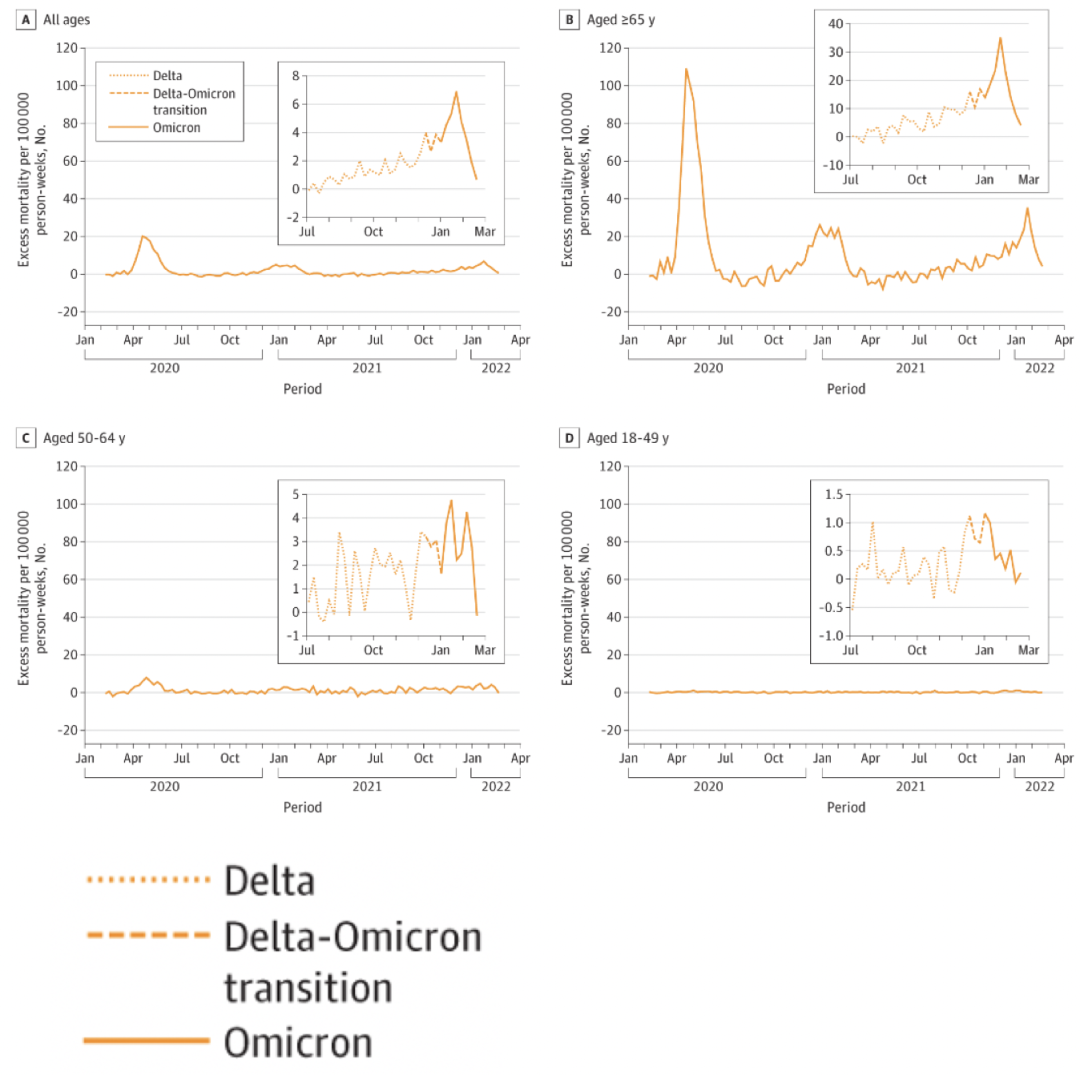
JAMA的一篇报道报告了美国马萨诸塞州在Delta和Omicron流行期间的超额死亡情况:
虽然Omicron病死率下降,但是感染人数大幅上升带来的人群死亡率增加不能忽视。
本研究设计了一个针对 2022 年 Omicron 在上海传播初期的易感-潜伏-感染-感染结束-易感 (SLIRS) 模型,以预测新冠感染负担(即病例数、需要住院和重症监护的患者数)。
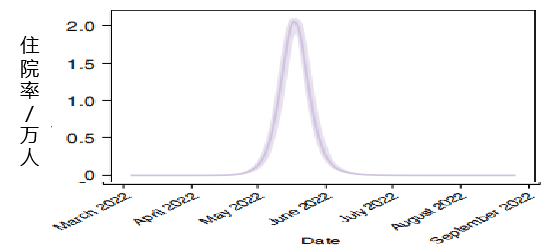
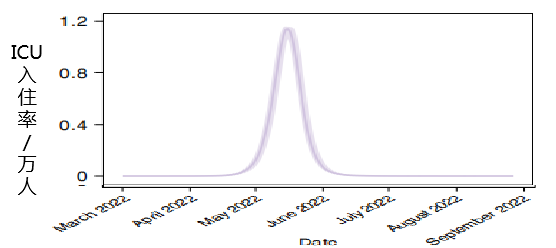
在没有 NPI 干预的情况下,2022 年 3 月进入中国的Omicron 可能导致出现病例激增。
在 6 个月的模拟期内,预计出现:
1.122 亿例感染者(79.58 例/千人)
510 万住院人数( 3.60 例/千人)
270 万 ICU 患者(1.89 例/千人)
160 万人死亡(1.10 例/千人)
*NPI:非药物干预措施,如戴口罩、减少聚集、加强检测、保持社交距离等
随着我国疫苗接种率的攀升与奥密克戎毒株的毒力下降,新冠感染重症的发生率也一路走低。根据中国疾病预防控制中心专家的介绍,中国新冠重症、危重症的比例从2020年的16.47%下降到2021年的3.32%,截至去年12月5日是0.18%。
乍听之下,0.18%并不高,但中国有14亿人口,按比例粗略计算有250万人可能因新冠感染进展为重症。250万并不少,这不仅仅是一个数字,其背后也是一个个鲜活的生命与美满的家庭。
二、新冠重症患者发病机制
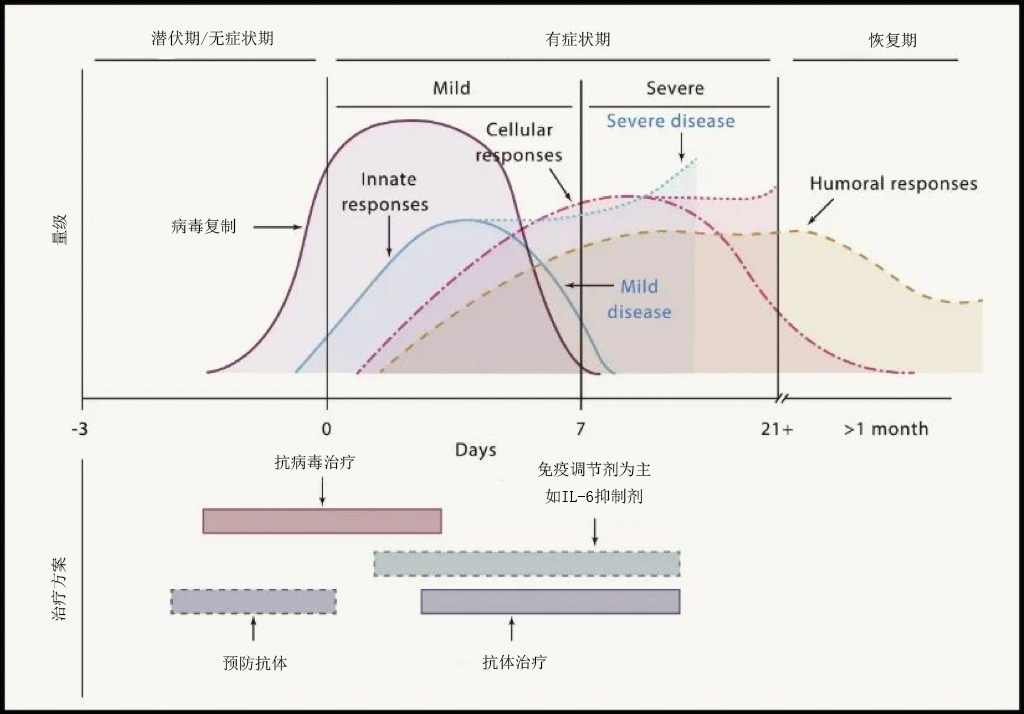
新冠感染中后期,造成损伤和致死的主要原因为免疫反应失调。
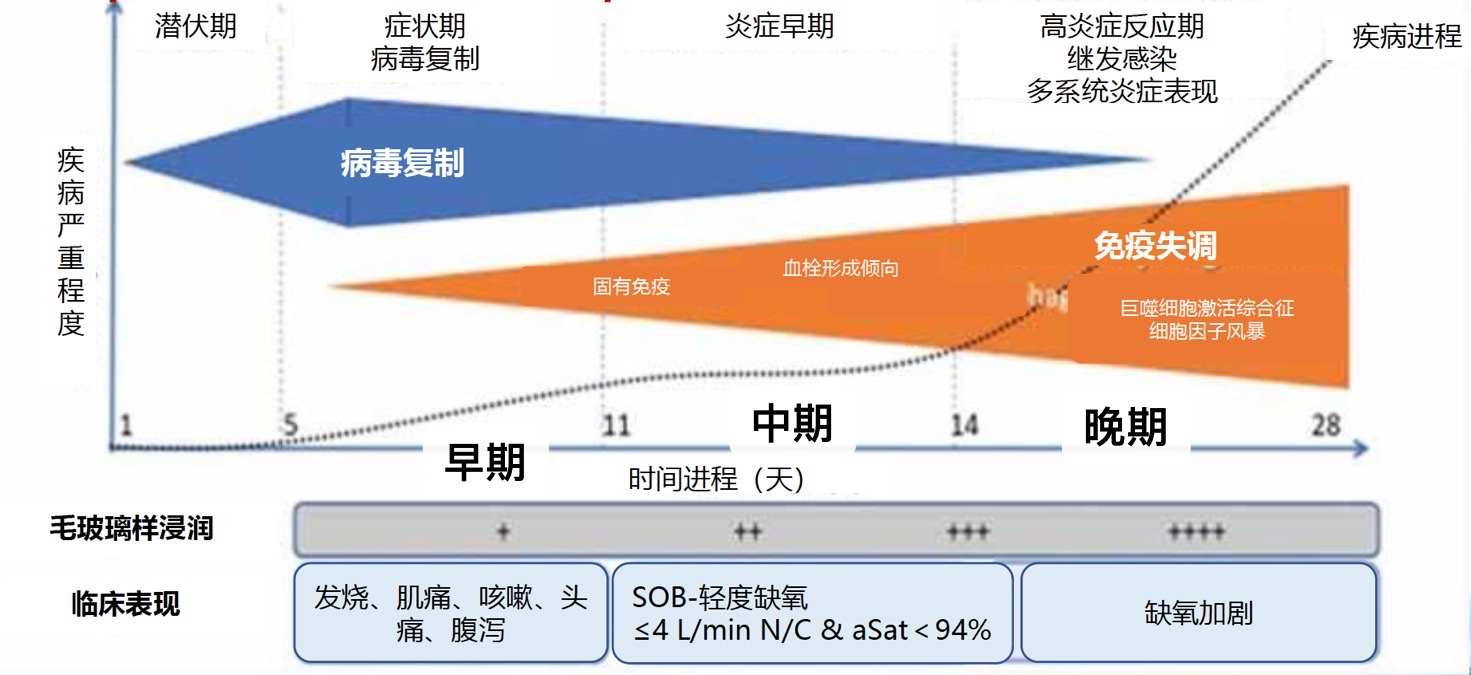
l直接因素:病毒感染、复制,细胞死亡和组织损伤
l间接因素:宿主免疫反应失调,细胞因子风暴(约在感染一周后)
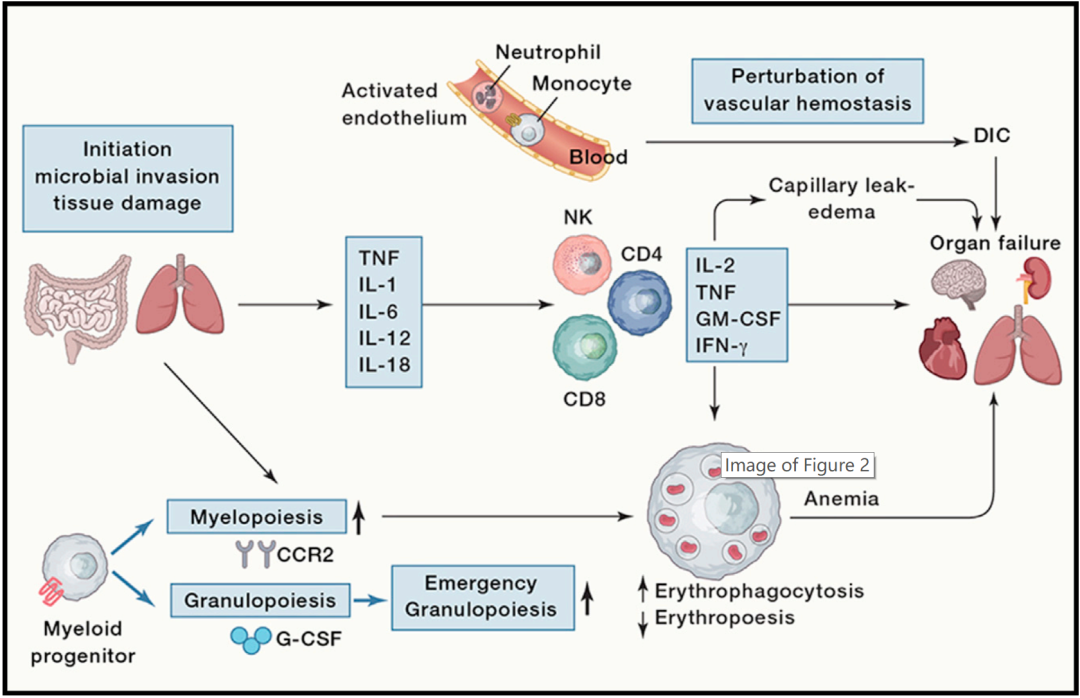
中期是抢救重症患者最为关键的一个阶段,此阶段的主要特点是细胞因子风暴导致的继发免疫损伤;
病情可能急剧加重,主要表现为氧合下降,影像学表现加重,如双肺出现广泛的磨玻璃样改变(俗称白肺)。
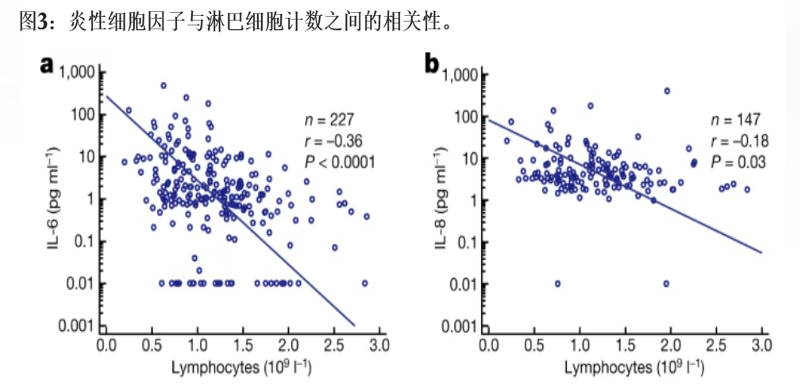
炎症指标增高:CRP、IL-6、TNF- a、IFN-γ等,淋巴细胞绝对值及CD4+T细胞水平显著降低。
新冠重症患者:T细胞明显降低,炎症因子显著增加
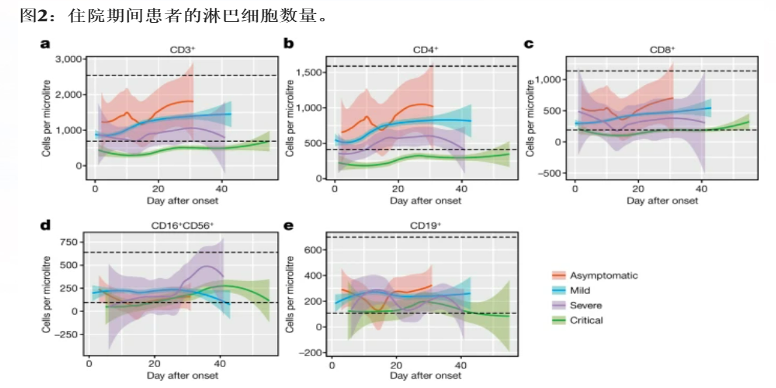
重症患者CD3 T、CD4+和CD8+ T细胞呈显著下降趋势,且炎性因子IL-6、IL-8明显增高;针对促炎细胞因子水平和淋巴细胞水平的及早干预,对延缓轻中度患者向重症患者转移,有重要意义。
老年人适应性免疫应答不足,重症及死亡风险高。
老年人胸腺萎缩,T淋巴细胞减少,感染后更应尽早干预治疗。
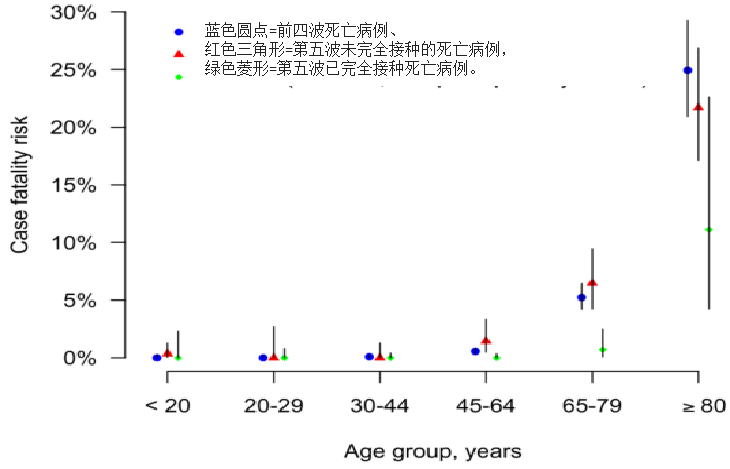
香港第五波疫情数据显示95%死亡为超过60岁以上人群
感染中期(重症):继发免疫损伤为主,免疫调节治疗是核
三、推荐药物 / 现有治疗药物优劣
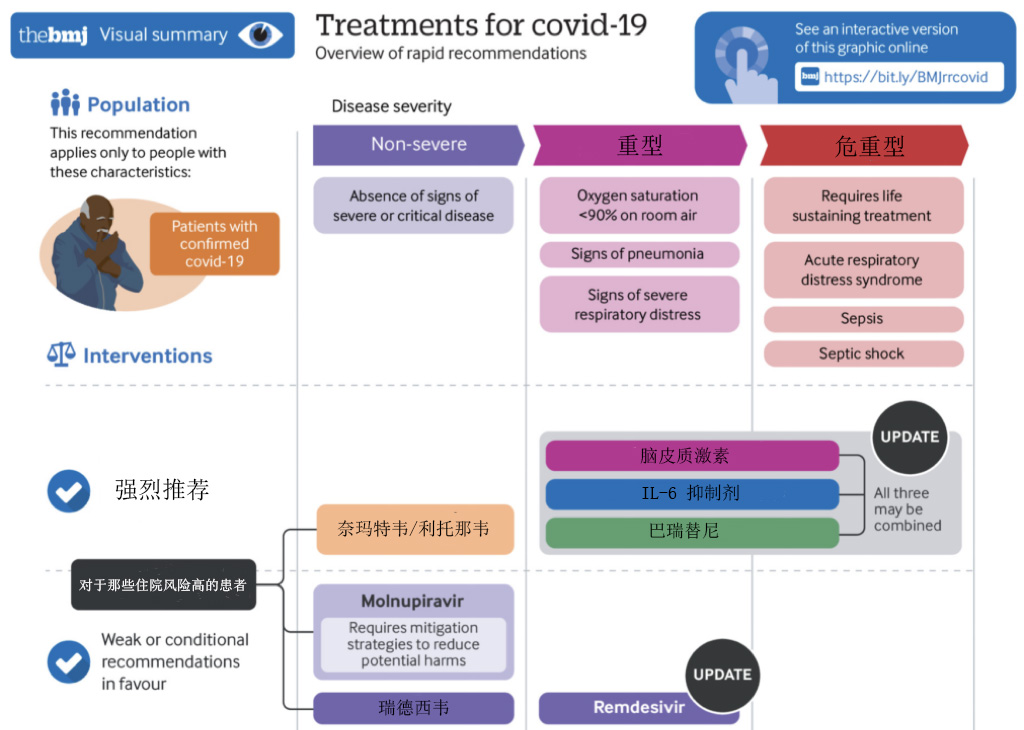
卫健委推荐:重型及危重型治疗以免疫/抗炎治疗为主

卫健委《新型冠状病毒肺炎诊疗方案(试行第十版)》
WHO推荐:重型及危重型患者以免疫调节/抗炎治疗为主
糖皮质激素不良反应多,且老年人获益不明确。
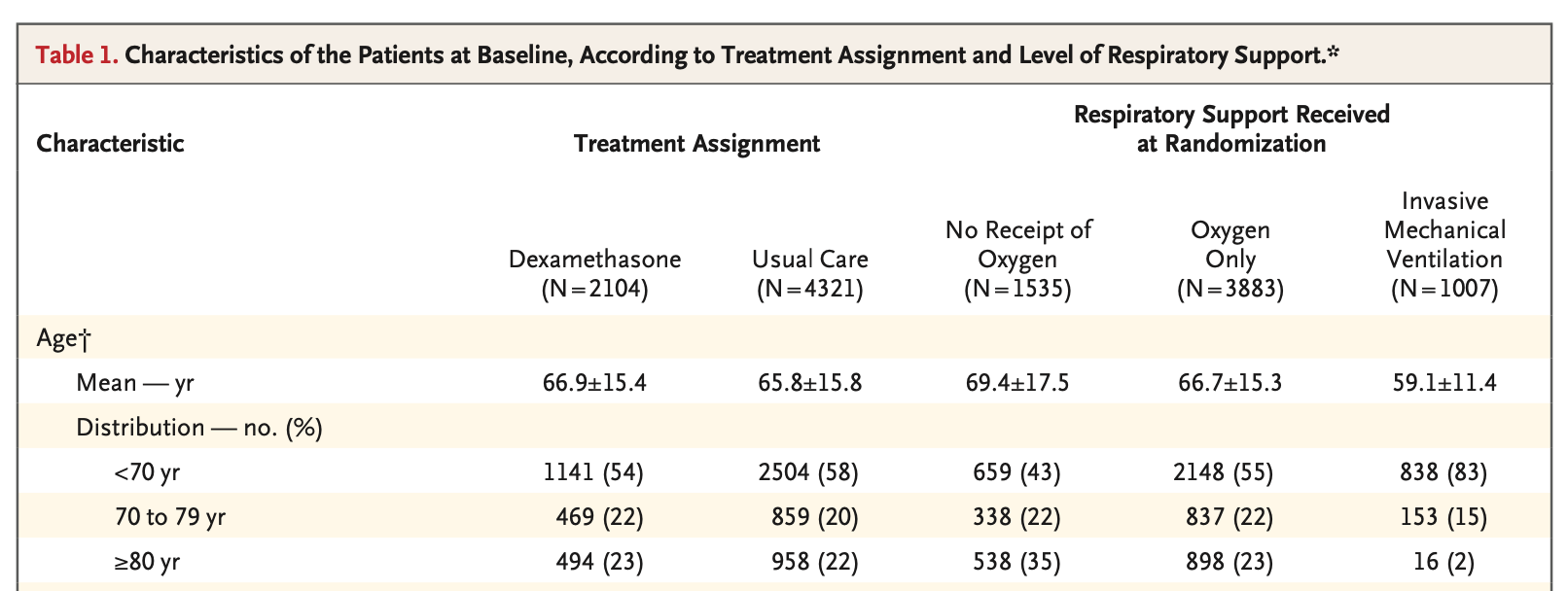
RECOVERY研究证据,发现在老年人群中,糖皮质激素的获益不如在年轻一些的人群,但新冠重症患者大多都是8-90岁的老年人,对高龄老人,是否真正有显著的临床获益,仍是未知数。
IL-6R 抑制剂联合激素治疗效果更佳
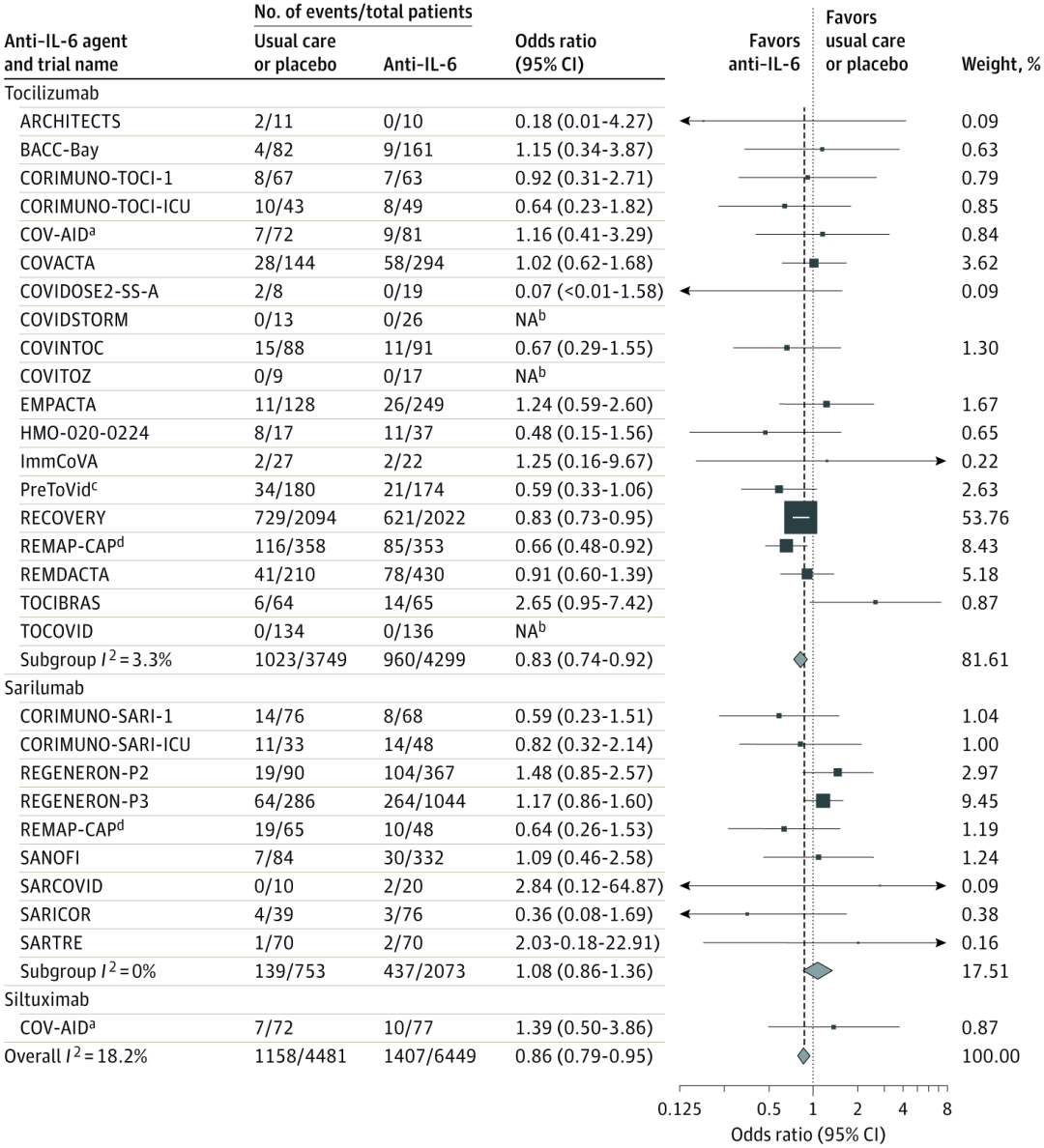
WHO工作组开展的 meta 分析提示,tocilizumab 显著降低住院 COVID-19 患者的病死率(OR 0.83 95%CI [0.74-0.92]);
亚组分析提示,合并使用糖皮质激素的患者有显著获益(OR 0.77 95%CI [0.68-0.87]),而未合并使用糖皮质激素的患者无显著获益(OR 1.06 95%CI [0.85-1.33])
但由于过度抑制炎症,易引起继发严重感染。
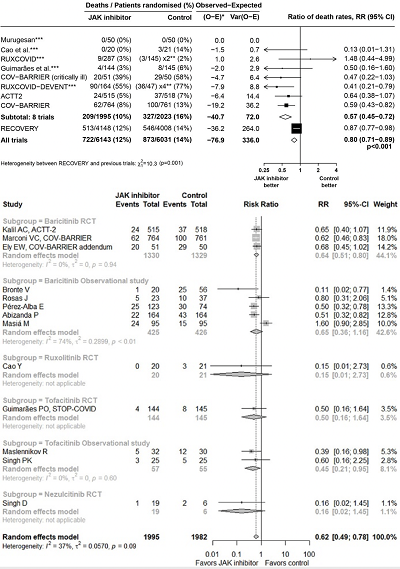
一项研究发现,纳入所有 JAK 抑制剂的 RCT(以巴瑞替尼为主)提示:
JAK 抑制剂可以显著降低重症 COVID-19 患者的病死率(RR 0.80 [95%CI 0.71-0.89])
仅纳入巴瑞替尼的 RCT,病死率变化为RR 0.81 [95%CI 0.73-0.91]。
亚组分析提示,获益最大的人群可能是需要 HFNC/无创通气的重症患者。
四、疾病后期状况及应对方案
后期:继发细菌感染增加,且多为重症,继发细菌感染14.3%
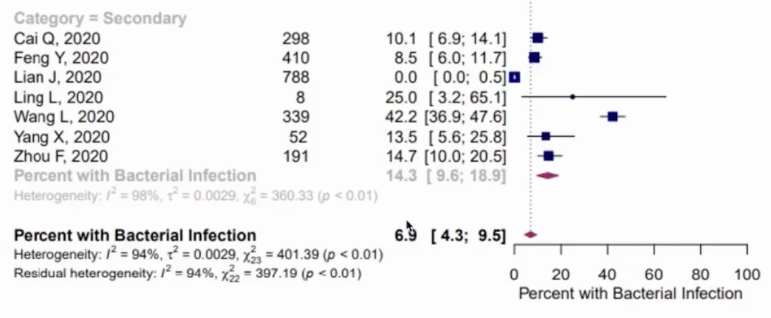
为了解COVID-19患者并发感染(就诊时)和继发感染(就诊后)的情况。检索了2019年至2020年4月16日入选28项,3448名评估为急性细菌感染的COVID-19患者。
新冠继发感染,病原学与HAP相似,G-菌占比高,尤其CRO CARES 2007-2013年间HAP流行病学监测研究,结果显示:鲍曼不动杆菌、铜绿假单胞菌、肺炎克雷伯菌始终是HAP最重要的病原体;CRAB、CRPA、CRKP均逐年上升,尤其CRAB检出率已居榜首。
*CRO,碳青霉烯类耐药革兰阴性菌
临床中需要重点监测具有重症高危因素的轻/中症患者:
1. 未完成新冠疫苗全程免疫
2. 老年人(年龄 ≥ 60)
3. 基础疾病:心脑血管疾病、糖尿病、慢性肝脏疾病、慢性肾脏疾病、慢性呼吸系统疾病(COPD、支扩等)、肿瘤等
4. 肥胖
5. 吸烟
6. 妊娠和围产期女性
7. 免疫功能缺陷(如艾滋病患者、长期使用糖皮质激素或其他免疫抑制药物、化疗后免疫缺陷等)
尽早开始抗炎治疗可能可以延缓病情加重
l时机:抗炎治疗延迟?
lRECOVERY 8-9(5-13)天
l中日MICU 11(9-14)天
早期应用
l居家/养老院
l急诊/门诊
l普通病房
五、小结
l新冠进展为重症患者人群众多,不可忽视,多在出现症状一周后进入中期
l中期患者病毒复制减少,更多是宿主免疫调节失衡,炎症因子爆发导致的损伤
l抗炎/免疫治疗是中后期重症新冠患者最主要的治疗方案
l目前指南主要推荐糖皮质激激素、IL-6R抑制剂和JAK抑制剂为主,选择性较少,不良反应多,难以满足目前临床治疗需求,可利霉素抗炎+免疫调节,作用更全面
l糖皮质激素不良反应多,老年人疗效不确切,与新冠重症多为老年人无法匹配
lIL-6R抑制剂(托珠单抗):严重不良反应黑框警告、日治疗费用高,抑制炎症同时增加继发感染风险
lJAK抑制剂(巴瑞替尼):严重不良反应黑框警告、抑制炎症同时增加继发感染风险
l疾病进展到后期多继续细菌真菌感染
l尽早识别高危人群,尽早使用抗炎/免疫治疗方案,获益更多